Milano, 15 gennaio 2020. Pubblicato lo studio coordinato dalla Dr.ssa Georgia Fousteri del San Raffaele Diabetes Research Institute di Milano (Vecchione et al, Clin Immunol, 2019) che ha evidenziato nel sangue di pazienti con diabete di tipo 1 alcune modificazioni nel numero e nella funzione di una popolazione di cellule del sistema immunitario denominata linfociti follicolari T regolatori in grado di influenzare la produzione degli anticorpi.
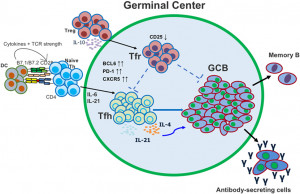
La risposta immunitaria è il frutto di un’azione coordinata di molte cellule che comunicano tra loro attraverso messaggi biologici. Un’alterazione del coordinamento prod uce potenzialmente una risposta alterata come ad esempio nel caso dell’autoimmunità. Tra le diverse cellule coinvolte nella risposta autoimmune i linfociti B, le cellule in grado di produrre gli autoanticorpi, sono di grande interesse. Infatti nel diabete di tipo 1, gli autoanticorpi vengono utilizzati come marcatori della attivazione dell’autoimmunità. Tra essi i piu’ importanti sono gli autoanticorpi anti-insula pancreatica (ICA), anti-decarbossilasi dell’acido glutammico (GAD), anti-insulina (IAA), anti-tirosina fosfatasi (IA-2A), anti-trasportatore dello zinco 8 (ZnT8). Non c’è ad oggi un altro marcatore biologico che può prevedere lo sviluppo del diabete di tipo 1 in modo più preciso degli autoanticorpi. I linfociti B per produrre gli anticorpi devono essere “aiutati” da cellule che si chiamano linfociti T helper follicolari (TFH) all’interno dei quali esiste una sottoclasse, i linfociti follicolari T regolatori (TFR), che hanno al contrario il ruolo di sopprimere i linfociti B, bloccando la possibilità di produrre anticorpi. Lo studio ha evidenziato che sebbene esista un incremento dei linfociti follicolari T regolatori, il loro stato di attivazione e quindi la loro funzione è ridotta. Questa alterazione è legata alla riduzione dell’espressione di una proteina denominata PD-1. La proteina PD-1, presente sulla superficie dei linfociti T, è riconosciuta come regolatore del sistema immunitario e previene il sistema immunitario di attaccare cellule autologhe (come le beta cellule nel caso del diabete di tipo 1). L’importanza di questo studio è quello di sostenere la possibilità di utilizzare le cellule TFR, ma in modo particolare i livelli di PD-1 su queste cellule come target terapeutico e nei soggetti che progrediscono verso il diabete di tipo 1.
uce potenzialmente una risposta alterata come ad esempio nel caso dell’autoimmunità. Tra le diverse cellule coinvolte nella risposta autoimmune i linfociti B, le cellule in grado di produrre gli autoanticorpi, sono di grande interesse. Infatti nel diabete di tipo 1, gli autoanticorpi vengono utilizzati come marcatori della attivazione dell’autoimmunità. Tra essi i piu’ importanti sono gli autoanticorpi anti-insula pancreatica (ICA), anti-decarbossilasi dell’acido glutammico (GAD), anti-insulina (IAA), anti-tirosina fosfatasi (IA-2A), anti-trasportatore dello zinco 8 (ZnT8). Non c’è ad oggi un altro marcatore biologico che può prevedere lo sviluppo del diabete di tipo 1 in modo più preciso degli autoanticorpi. I linfociti B per produrre gli anticorpi devono essere “aiutati” da cellule che si chiamano linfociti T helper follicolari (TFH) all’interno dei quali esiste una sottoclasse, i linfociti follicolari T regolatori (TFR), che hanno al contrario il ruolo di sopprimere i linfociti B, bloccando la possibilità di produrre anticorpi. Lo studio ha evidenziato che sebbene esista un incremento dei linfociti follicolari T regolatori, il loro stato di attivazione e quindi la loro funzione è ridotta. Questa alterazione è legata alla riduzione dell’espressione di una proteina denominata PD-1. La proteina PD-1, presente sulla superficie dei linfociti T, è riconosciuta come regolatore del sistema immunitario e previene il sistema immunitario di attaccare cellule autologhe (come le beta cellule nel caso del diabete di tipo 1). L’importanza di questo studio è quello di sostenere la possibilità di utilizzare le cellule TFR, ma in modo particolare i livelli di PD-1 su queste cellule come target terapeutico e nei soggetti che progrediscono verso il diabete di tipo 1.
Vecchione A, Di Fonte R, Gerosa J, Jofra T, Cicalese MP, Napoleone V, Ippolito E, Galvani G, Ragogna F, Stabilini A, Bianconi E, Grogan P, Bonura C, Bonfanti R, Frontino G, Nano R, Melzi R, De Pellegrin M, Laurenzi A, Meschi F, Barera G, Rigamonti A, Indirli R, Bosi E, Piemonti L, Aiuti A, Battaglia M, Fousteri G. Reduced PD-1 expression on circulating follicular and conventional FOXP3(+) Treg cells in children with new onset type 1 diabetes and autoantibody-positive at-risk children. Clin Immunol. 2019 Nov 30;211:108319. doi: 10.1016/j.clim.2019.108319. [Epub ahead of print] PubMed PMID: 31794865.